Escare de decubit
Escarele de decubit sunt piele moartă și țesuturi moi de dedesubt, rezultate din strângerea sau frecarea prelungită. Escarele apar de obicei la pacienții imobilizați la pat.
Escarele de decubit variază ca severitate. Procesul de formare a unei răni de presiune începe cu un plasture pe piele și se termină cu răni deschise în care sunt vizibile oasele sau mușchii.
Cel mai adesea, escarele se formează la persoanele cu boli cronice care le limitează mobilitatea. Potrivit statisticilor, escarele se dezvoltă la 2,7-29% dintre persoanele care sunt internate în spital. Riscul de leziuni cutanate de presiune este deosebit de mare la persoanele cu vârsta peste 70 de ani, ceea ce este asociat cu îmbătrânirea pielii, deteriorarea generală a sănătății și activitatea fizică scăzută.
Pentru unele persoane, escarele sunt un inconvenient care necesită îngrijire simplă. Pentru alții, este o afecțiune gravă care poate duce la complicații potențial fatale, cum ar fi otrăvirea sângelui sau cangrena. Se știe că rata mortalității persoanelor în vârstă care vin cu escare la casele de bătrâni ajunge la 21-88%.
Există o serie de tehnici de prevenire a escarelor, și anume:
schimbarea regulată a poziției corpului;
echipamente speciale pentru a proteja părțile vulnerabile ale corpului – de exemplu, saltele și perne speciale.
Dar, din păcate, chiar și cu cele mai înalte standarde de îngrijire medicală, nu este întotdeauna posibil să se prevină formarea escarelor la persoanele deosebit de vulnerabile.
Semne de escare
Cel mai adesea, escarele se formează peste proeminențele osoase ale corpului, care sunt acoperite cu un strat mic de țesuturi moi, inclusiv țesut adipos subcutanat. Se formează pe acele părți ale corpului care sunt în contact direct cu patul sau scaunul cu rotile și suferă cea mai mare presiune.
De exemplu, persoanele care sunt imobilizate la pat dezvoltă cel mai adesea escare pe următoarele părți ale corpului:
- umerii sau omoplații;
- coate;
- spatele capului;
- marginile urechilor;
- suprafața extensoare a genunchilor, călcâielor;
- proeminențe ale coloanei vertebrale;
- sacru și coccis (partea inferioară a spatelui).
La persoanele aflate într-un scaun cu rotile, escarele se formează cel mai adesea pe următoarele părți ale corpului:
- tuberculi ischiatici (sub fese);
- suprafața spate a brațelor și picioarelor;
- partea inferioară a spatelui (regiunea sacrului).
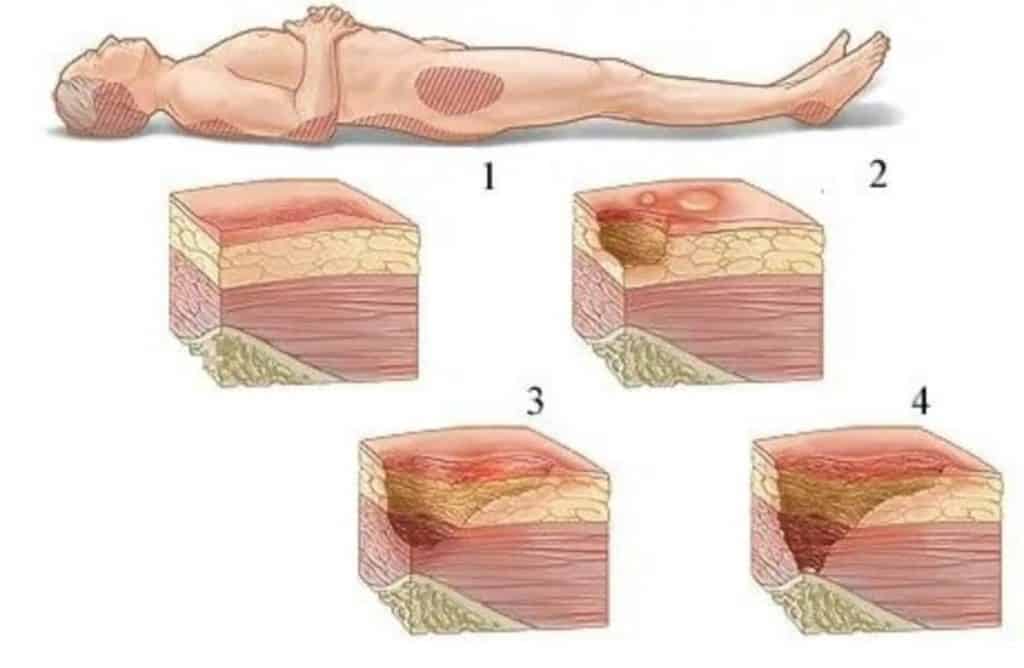
Etape ale escarelor
Severitatea escarelor este evaluată pe o scară specială. Cea mai utilizată scară este Comisia Europeană de Experți pentru Escrocherile de Presiune (EPUAP). Cu cât gradul este mai mare, cu atât este mai gravă afectarea pielii și a țesuturilor moi de dedesubt.
Etapa I este cea mai superficială escare. Zona afectată a pielii își schimbă culoarea – la persoanele cu pielea albă devine roșie, cu pielea neagră capătă o nuanță violet sau albastru. Când este apăsată, escara nu devine palid. Integritatea pielii nu este ruptă, dar zona afectată poate mâncărimi sau răni. De asemenea, poate fi fierbinte și neobișnuit de moale sau dur la atingere.
Etapa II – zona stratului superior al pielii – epiderma – sau stratul mai profund – dermul – este afectată, ceea ce duce la deteriorarea acesteia. O răni de presiune este ca o răni deschise sau vezica urinară plină de lichid.
Etapa III – distrugerea tuturor straturilor pielii. De asemenea, țesutul adipos subcutanat are de suferit, dar mușchii nu sunt afectați. O escare arată ca o rană adâncă.
Stadiul IV este cea mai severă leziune de presiune. Distrugerea completă a tuturor straturilor pielii, țesutului subcutanat, mușchilor, tendoanelor. Oasele și articulațiile pot fi afectate. Persoanele cu escare de gradul al patrulea prezintă un risc ridicat de deces din cauza complicațiilor infecțioase.
Cauzele escarelor
Mecanismul de formare a escarelor
Oamenii sănătoși nu experimentează escare pentru că sunt în permanență în mișcare. Chiar și în timpul somnului profund, ne schimbăm inconștient poziția pentru a evita strângerea prelungită a acelorași părți ale corpului. În timpul nopții, o persoană se aruncă și se întoarce în pat de până la 20 de ori.
Escarele se formează la pacienții imobilizați sau sedentari cu presiune prelungită asupra țesuturilor moi ale corpului. Din cauza presiunii din zona afectată a pielii, sângele nu mai curge, conținând oxigen și nutrienți necesari sănătății țesuturilor. Fără aport constant de sânge, țesutul este deteriorat și în cele din urmă moare. Aprovizionarea slabă cu sânge duce, de asemenea, la o lipsă de globule albe din sânge, celulele albe din sânge care luptă împotriva infecțiilor. După ce s-a format o escare, bacteriile o infectează.
Cauze posibile ale escarelor:
- presiunea unei suprafețe dure – un pat sau un scaun cu rotile;
- presiunea de la mișcări musculare involuntare, cum ar fi
- spasme musculare;
- umiditate, care poate duce la o încălcare a integrității stratului superior al pielii (epidermă).
În plus, există diferite tipuri de efecte mecanice care provoacă leziuni ale pielii:
- presiunea de suprafață – apăsarea pielii pe o suprafață solidă de greutatea corpului;
- forfecarea și deplasarea diferitelor straturi de piele și țesuturi moi unul față de celălalt are loc atunci când o persoană alunecă pe pat sau este ridicată de pe pat sau din scaunul cu rotile;
- frecarea, de exemplu, a unei saltele sau a îmbrăcămintei, cu suprafața pielii.
Rata de formare a leziunilor depinde de forța de compresie și de sensibilitatea pielii. De exemplu, la persoanele cu predispoziție, o escare care afectează toate straturile pielii se poate forma în doar una sau două ore. Cu toate acestea, în unele cazuri, daunele devin vizibile numai după câteva zile. Există diverși factori de risc pentru escarele de presiune. Ele sunt descrise mai jos.
Restricționarea mobilității – orice motiv care vă împiedică să mutați întregul corp sau părțile sale individuale. Poate fi:
- rana la coloana;
- leziuni ale creierului din cauza accidentului vascular cerebral sau leziunilor grave ale capului;
- o boală care provoacă leziuni progresive ale nervilor implicați în mișcarea corpului, cum ar fi boala Alzheimer, scleroza multiplă sau boala Parkinson
- durere severă care face dificilă mișcarea corpului sau a părților sale individuale;
- fractură sau fractură a unui os;
- recuperare după intervenție chirurgicală;
- comă;
- o boală care limitează mobilitatea articulațiilor și a oaselor, cum ar fi artrita reumatoidă.
Dieta necorespunzătoare – Pielea sănătoasă are nevoie de nutrienți care pot fi obținuți doar din alimente. Motive pentru o posibilă lipsă de nutrienți în dietă:
- anorexie – o boală psihică în care o persoană este obsedată de menținerea unei greutăți corporale scăzute;
- deshidratare – lipsă de lichid în organism;
- disfagie – dificultate la înghițire.
O boală cronică care afectează circulația sau face pielea mai predispusă la răni și leziuni. De exemplu:
- diabet zaharat de tip 1 și tip 2 – nivelurile ridicate ale zahărului din sânge în această boală pot interfera cu circulația sângelui;
- boală vasculară periferică – restricție a fluxului sanguin la nivelul picioarelor din cauza acumulării de plăci grase în vase;
- insuficiență cardiacă – afectarea inimii, în care nu este capabilă să pompeze suficient sânge;
- insuficiență renală – o încălcare a funcției rinichilor și acumularea de toxine periculoase (otrăvuri) în organism;
- Boala pulmonară obstructivă cronică (BPOC) este un grup de boli pulmonare care provoacă niveluri scăzute de oxigen în sânge, ceea ce poate face pielea mai vulnerabilă.
Vârsta peste 70 de ani. Există o serie de motive pentru care pielea îmbătrânită este mai vulnerabilă la răni de presiune, inclusiv:
- odată cu vârsta, pielea își pierde parțial elasticitatea (capacitatea de a se întinde), ceea ce face mai ușor de rănit;
- scăderea fluxului de sânge către piele din cauza îmbătrânirii;
- odată cu vârsta, stratul de grăsime subcutanată, de regulă, scade, iar grăsimea acționează ca o pernă – amortizor.
Incontinența urinară și/sau fecală poate face ca anumite zone ale pielii să devină umede și vulnerabile la bacterii.
Boală psihică severă. Persoanele cu boli mintale severe, cum ar fi schizofrenia (când o persoană nu poate distinge realitatea de ficțiune) sau depresie severă, au un risc crescut de ulcere de presiune din mai multe motive, și anume:
- acești pacienți sunt adesea malnutriți;
- au adesea alte boli fizice, cum ar fi diabetul sau incontinența;
- este posibil să nu practice igiena personală adecvată, ceea ce crește riscul de infecții ale pielii.
Diagnosticul escarelor
Escarele de decubit sunt ușor de diagnosticat după aspectul lor. Cu toate acestea, medicii încearcă să prevină formarea lor, așa că este important să se evalueze predispoziția unei persoane față de ele. La evaluarea predispoziției, se iau în considerare următorii factori:
- sanatatea generala;
- capacitatea de a se mișca;
- Există probleme de postură?
- există semne de frecare;
- sănătate mentală;
- dacă au existat escare în trecut;
- dacă există incontinență urinară sau fecală;
- nutriție;
- starea sistemului circulator.
De asemenea, pot fi comandate analize de sânge și urină. Un test de sânge reflectă starea generală de sănătate și dacă organismul primește suficienți nutrienți. O analiză de urină arată dacă rinichii funcționează bine și dacă există o infecție a tractului urinar, care poate fi un motiv de îngrijorare dacă aveți incontinență sau o leziune a măduvei spinării.
Dacă o persoană are o predispoziție crescută la leziuni ale pielii, ar trebui să se examineze în mod regulat pentru primele semne de escare. Trebuie să cauți zone de piele care și-au schimbat culoarea, devin foarte moi sau dure la atingere. Părțile greu accesibile ale corpului, cum ar fi spatele și fesele, pot fi examinate folosind o oglindă. Dacă găsiți semne de deteriorare, ar trebui să consultați un medic.
Cum să tratezi escarele de decubit
Tratamentul depinde de severitatea ulcerului de presiune și poate include schimbarea regulată a poziției sau utilizarea unei saltele speciale anti-decubit și bandaje pentru a elibera presiunea sau pentru a proteja pielea. În unele cazuri, poate fi necesară o intervenție chirurgicală.
Ulcerele de presiune sunt tratate de chirurgi. Asistentele au grijă de pacienții cu escare și tratamente zilnice pentru piele.
Nutriția corectă este de mare importanță în tratamentul escarelor. Anumite elemente precum proteinele, zincul și vitamina C accelerează vindecarea rănilor. Dacă organismul nu primește suficient din aceste vitamine și minerale, pielea devine mai vulnerabilă. Consultarea unui medic nutriționist poate fi necesară pentru a formula dieta corectă.
Schimbarea poziției corpului pacienților imobilizați la pat
Este important să evitați să puneți presiune pe zonele care sunt predispuse la ulcere de presiune și unde acestea s-au format deja. Mișcarea și schimbările regulate de poziție ajută la prevenirea apariției escarelor și ameliorează presiunea asupra celor existente. Pacienții întinși în pat trebuie mutați în mod constant. Acest lucru se face de obicei la fiecare 2 ore, la recomandarea medicului (dacă există un risc mare de ulcere de presiune) – mai des, până la o dată la 15 minute.
Saltele si perne anti-decubit
Există diverse saltele și perne speciale care ajută la eliberarea presiunii asupra părților vulnerabile ale corpului. Saltelele și pernele anti-decubit trebuie alese împreună cu medicul dumneavoastră. Persoanele cu predispoziție la ulcere de presiune și cei care au deja escare în stadiul 1 sau 2 ar trebui să ia în considerare achiziționarea unei saltele personalizate umplute cu spumă pentru a ajuta la ameliorarea presiunii asupra corpului.
Persoanele cu escare de presiune în stadiul 3 sau 4 vor avea nevoie de o saltea sau un sistem mai sofisticat. De exemplu, există saltele conectate la un curent continuu de aer, care reglează automat presiunea după cum este necesar.
Pansamente și unguente pentru escare
Pansamentele speciale ajută la protejarea escarelor și accelerează vindecarea. Există următoarele tipuri de bandaje:
- hidrocoloid – conținând un gel special care stimulează creșterea de noi celule ale pielii în escare, menținând în același timp pielea sănătoasă din jur în stare uscată;
- alginat – realizat din alge și care conține sodiu și calciu, accelerând procesul de vindecare.
Pentru a accelera vindecarea și a preveni deteriorarea ulterioară a țesuturilor, pot fi folosite creme și unguente speciale pentru escare. O cremă decontaminantă este uneori aplicată direct pe escare pentru a ucide bacteriile. Tabletele cu antibiotice sunt prescrise numai pentru escarele infectate pentru a preveni infecția.
Tratamentul escarelor – igienizare
În unele cazuri, țesutul mort poate fi necesar să fie îndepărtat pentru a accelera vindecarea unei răni de presiune. Aceasta se numește igienizare. Dacă există puțin țesut mort, ulcerul de presiune este tratat cu pansamente și pastă speciale. Zone mari de țesut mort trebuie îndepărtate mecanic. Metodele mecanice pentru tratarea escarelor includ:
- curățare și irigare sub presiune – țesutul mort este îndepărtat prin jeturi de apă sub presiune;
- cavitație ultrasonică – sanarea decubitului cu ajutorul undelor sonore de înaltă frecvență;
- ablația cu laser – țesutul mort este îndepărtat folosind radiații luminoase de mare energie;
- debridare chirurgicala – curatarea plagii cu instrumente chirurgicale.
Înainte de tratament, escara și țesuturile din jurul acesteia sunt tratate cu un anestezic local, astfel încât debridarea să nu provoace durere și disconfort.
Tratament cu larve
Metodă alternativă de recuperare. Larvele sunt ideale pentru debridarea rănilor, deoarece se hrănesc cu țesutul mort și infectat fără a atinge țesutul sănătos. De asemenea, ajută la combaterea infecțiilor prin eliberarea de substanțe care ucid bacteriile și promovează vindecarea.
În timpul procedurii, larvele sunt atașate de un bandaj care este aplicat pe rană, iar apoi această zonă este bandajată. După câteva zile, bandajul este îndepărtat, iar larvele sunt îndepărtate. Ideea tratamentului cu viermii pare detestabilă, dar unele studii au arătat că această metodă de debridare poate fi mai eficientă decât cele tradiționale.
Chirurgie pentru tratarea escarelor de presiune
Escarele de gradul al treilea sau al patrulea se vindecă rar de la sine. În acest caz, este necesară o operație, care constă în curățarea plăgii și închiderea acesteia prin sutura marginilor (închidere directă) sau folosirea de țesut prelevat dintr-o zonă a corpului învecinată (plastic cu lambou cutanat).
Intervenția chirurgicală pentru a închide o leziune de decubit poate fi dificilă, mai ales având în vedere că persoanele cu leziuni de decubit au adesea deja o sănătate precară. Operația este asociată cu riscul de complicații, cum ar fi următoarele:
- infecții ale rănilor;
- moartea tisulară a lamboului suturat;
- infectie osoasa (osteomielita);
- sângerare;
- tromboză venoasă profundă (blocarea unui vas de către un cheag de sânge).
În ciuda riscurilor, intervenția chirurgicală este adesea necesară pentru a evita complicațiile care pun viața în pericol, cum ar fi otrăvirea sângelui și gangrena (putrezirea țesuturilor vii).
De ce sunt periculoase escarele de decubit?
În ciuda îngrijirii și tratamentului bun, escarele în stadiul III și IV pot dezvolta complicații care pun viața în pericol. Ele sunt descrise mai jos.
Bolile purulente ale țesuturilor moi, cum ar fi paniculita – inflamația țesutului adipos subcutanat în zona escarei și a țesuturilor din apropiere, fasciita necrozantă – fascia musculară este implicată în inflamația purulentă, gangrena gazoasă – distrugerea țesuturilor moi sub acțiunea bacterii care trăiesc fără acces la oxigen. Toate aceste complicații sunt foarte periculoase, se manifestă prin creșterea temperaturii corpului, durere severă la locul leziunii, umflare și roșeață. Cu complicații purulente, este necesară îngrijire medicală urgentă: tratamentul chirurgical al rănii, un curs de antibiotice. În cazuri severe, poate fi necesară amputarea membrelor.
Infecția sângelui (sepsis) – răspândirea infecției în sânge și în tot corpul. Acest lucru este posibil cu escare severe la persoanele cu imunitate slabă. În cele mai severe cazuri, infecțiile multiple ale organelor pot duce la o scădere bruscă a tensiunii arteriale (șoc septic), o complicație mortală. Intoxicația cu sânge este o urgență care necesită tratament imediat într-un cadru de terapie intensivă, unde funcțiile corporale vor fi susținute cu dispozitive medicale până când infecția poate fi eliminată.
Infecție articulară și osoasă – artrită septică și osteomielita. Aceste complicații pot provoca distrugerea articulațiilor și a oaselor. Antibioticele sunt folosite pentru tratament. Cu toate acestea, în cele mai severe cazuri, poate fi necesară îndepărtarea chirurgicală a țesutului deteriorat.
Prevenirea escarelor
Una dintre cele mai eficiente moduri de a preveni escarele la pacientii imobilizati la pat este schimbarea pozitiei regulat si frecvent. Dacă o escare a apărut deja, mișcarea regulată va ajuta la ameliorarea presiunii asupra acesteia și la accelerarea vindecării rănii. Pacienții imobilizați la pat trebuie să schimbe poziția corpului cel puțin o dată la 2 ore. Persoanele aflate în scaun cu rotile trebuie să-și schimbe poziția cel puțin o dată la 15 până la 30 de minute.
Când apare o escare, este important să încercați să reduceți presiunea asupra acesteia cât mai mult posibil, astfel încât rana să se vindece mai repede. Dacă o persoană nu se poate mișca singură, ar trebui să fie asistată de o rudă sau de o asistentă.
Pentru pacientii imobilizati la pat se folosesc saltele anti-decubit. Sub acele părți ale corpului care sunt cele mai susceptibile la compresiune, se așează perne de spumă de diferite grosimi de la 3 la 10 cm.Patul trebuie umplut cu lenjerie curată de bumbac. Este necesar să vă asigurați că foaia nu se adună în pliuri, nu există firimituri și alte obiecte în pat care exercită frecare și presiune asupra corpului. Lenjeria intima a unui pacient imobilizat la pat ar trebui să fie din țesături naturale, fără cusături grosiere și benzi elastice.
Este necesar să monitorizați cu strictețe igiena pielii, să luați proceduri zilnice de apă cu săpun lichid. În timpul spălării, nu frecați pielea. Dacă este necesar, utilizați scutece sau tampoane absorbante pentru a menține corpul uscat și curat.
Persoanele care sunt predispuse la ulcere de presiune ar trebui să-și verifice pielea în fiecare zi pentru semne de ulcere de presiune, cum ar fi pete. Părțile greu accesibile ale corpului, cum ar fi fesele și tălpile picioarelor, pot fi examinate cu o oglindă. Dacă găsiți semne de deteriorare, ar trebui să consultați un medic.
Nutriție pentru escare
O dietă sănătoasă, echilibrată, care include cantitatea potrivită de proteine și o varietate de vitamine și minerale, va ajuta la evitarea erupțiilor pielii și la accelerarea vindecării. Dacă nu aveți poftă de mâncare din cauza vreunei boli, ar trebui să utilizați următoarele sfaturi:
- Mâncați mese mici pe tot parcursul zilei în loc de două până la trei mese mari. Puteți face un program pentru a mânca, mai degrabă decât să așteptați senzația de foame. Trebuie să consumați suficienți nutrienți.
- Înainte de a mânca, nu trebuie să bei mult lichid, deoarece acest lucru va crea o falsă senzație de sațietate.
- Dacă înghițirea este dificilă, puteți încerca băuturi nutritive speciale sau piureuri și supe.
- Vegetarienii trebuie să consume suficiente proteine vegetale. Exemple de alimente bogate în proteine includ brânza, iaurtul, untul de arahide, leguminoasele și nucile.
Una dintre cele mai eficiente metode de a preveni ulcerele de presiune pentru fumători este renunțarea la fumat. Fumatul duce la o scădere a oxigenului din sânge și, de asemenea, slăbește sistemul imunitar, ceea ce crește riscul de ulcere de presiune.
